Im Jahr 2020 gab es weltweit ca. 1,8 Millionen Todesfälle aufgrund von Lungenkrebserkrankungen. Daher ist Lungenkrebs definitiv als eine der häufigsten und tödlichsten Krebsarten weltweit einzustufen. Es handelt sich bei dieser Krankheit um eine komplexe und vielschichtige Problematik, die sowohl medizinische als auch soziale, wirtschaftliche und persönliche Aspekte umfasst. In diesem Artikel werden wir uns mit den verschiedenen Facetten des Themas Lungenkrebs befassen, von dem Aufbau der Lunge, zu den Risikofaktoren und Symptomen bis hin zu den Diagnoseverfahren.
Mehr Informationen über die diversen Behandlungsmöglichkeiten bei einer Lungenkrebserkrankung finden Sie in diesem Artikel auf unserer Website: https://www.heldyn.com/krankheiten/lungenkrebs-behandlungsmoeglichkeiten/
Lungenkrebs entwickelt sich aus abnormen Zellen in den Geweben der Lunge, insbesondere in den Lungenbläschen oder den Bronchien. Generell unterscheidet man zwischen zwei Hauptarten von Lungenkrebs: kleinzelligem Lungenkrebs (SCLC) und nicht-kleinzelligem Lungenkrebs (NSCLC), wobei NSCLC die häufigere Form ist. Rauchen gilt als der Hauptrisikofaktor für Lungenkrebs und ist laut vielen Expertinnen als Auslöser für einen Großteil der Fälle anzusehen. Passivrauchen, Luftverschmutzung, Exposition gegenüber Karzinogenen am Arbeitsplatz und genetische Veranlagung sind weitere bekannte Risikofaktoren. Die 5-Jahres-Überlebensrate im Falle einer Erkrankung liegt bei Frauen bei rund 21% und bei Männern bei etwa 15%. Eine so niedrige Überlebensrate besteht, weil Lungenkrebs in den meisten Fällen erst viel zu spät entdeckt wird. Wie bei allen Krebsarten unterscheiden sich die Überlebensaussichten jedoch deutlich je nach dem Stadium der Erkrankung.
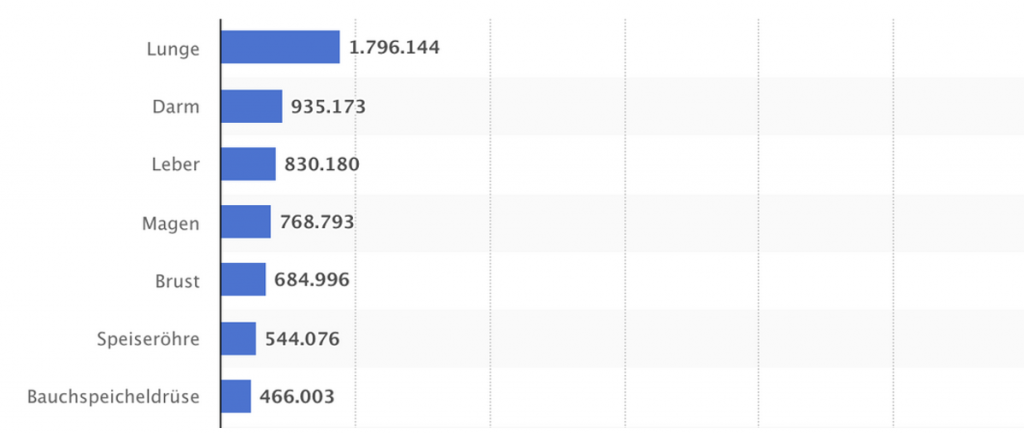
Tabelle 1: Zahl der Krebstodesfälle weltweit nach Krebsart im Jahr 2020
Quelle: Rainer Radtke (2023) Krebs – Todesfälle Weltweit nach Krebsart 2020, Statista.
Die Auswirkungen von Lungenkrebs auf die Betroffenen und ihre Familien sind tiefgreifend. Eine solche Erkrankung erfordert umfassende Unterstützung, sowohl auf medizinischer als auch auf emotionaler Ebene. Unterstützende Ressourcen, Selbsthilfegruppen, Palliativmedizin und psychosoziale Betreuung sind wichtige Elemente, um den Betroffenen während des gesamten Krankheitsverlaufs beizustehen.
Lungenkrebs bleibt eine Herausforderung, aber durch kontinuierliche Forschung und Aufklärung kann das Bewusstsein für die Krankheit geschärft, die Prävention gestärkt und die Versorgung Betroffener verbessert werden.
Die Lunge: Aufbau und Funktion
Unser Atmungssystem besteht aus verschiedenen Organen, die für den Austausch von Sauerstoff und Kohlendioxid verantwortlich sind. Die Lunge befindet sich zusammen mit dem Herzen und den großen Blutgefäßen in der Brusthöhle. Sie besteht aus dem rechten und linken Lungenflügel, welche jeweils wiederum in Lungenlappen und Lungensegmente unterteilt sind.
Beim Einatmen gelangt die Luft durch die Nase oder den Mund, den Rachen und den Kehlkopf in die Luftröhre. Die Luftröhre ist ein elastisches Rohr, das etwa zehn bis zwölf Zentimeter lang ist und vom Kehlkopf ausgehend in den Brustraum verläuft. Dort teilt sie sich in die beiden Hauptbronchien auf. Besagte Hauptbronchien verzweigen sich weiter in immer kleinere Äste, ähnlich den Zweigen eines Baumes, und versorgen so alle Lungensegmente mit Atemluft. Innerhalb der Segmente verzweigen sich die Bronchien weiter, bis sie schließlich in kleinen Lungenbläschen, den Alveolen, enden.
Der eigentliche Gasaustausch findet an den Wänden der etwa 300 Millionen Alveolen statt. Hier nimmt das Blut Sauerstoff auf und gibt gleichzeitig Kohlendioxid ab, das ein Abfallprodukt des Stoffwechsels ist. Der Sauerstoff wird über die arteriellen Blutgefäße mit dem Blut zu den Körperzellen transportiert, wo er für die Energiegewinnung benötigt wird. Das sauerstoffarme, mit Kohlendioxid angereicherte Blut kehrt über die venösen Blutgefäße zurück zum Herzen.
Die Luftröhre und die Bronchien sind von einer Schleimhaut ausgekleidet. Diese Schleimhaut ist mit Flimmerhärchen bedeckt, die kleine Staubpartikel oder Fremdkörper, die in die Atemwege gelangen, einfangen und aus den Luftwegen abtransportieren. Dadurch wird verhindert, dass diese Partikel in die Lungenbläschen gelangen und dort Schäden verursachen.
Lungenfunktion und Leistungsfähigkeit
Ein erwachsener Mensch atmet im Ruhezustand etwa zehn bis fünfzehn Mal pro Minute ein und aus. Dabei wird bei jedem Atemzug ungefähr ein halber Liter Luft eingeatmet. Bei körperlicher Anstrengung kann die Atmung schneller und tiefer werden. Die körperliche Leistungsfähigkeit hängt von der Funktion der Lunge ab. Wenn die Lunge nicht in der Lage ist, die benötigte Menge Sauerstoff in einer bestimmten Situation bereitzustellen, kann es zu Atemnot (Dyspnoe) kommen.
Die Lungenfunktion kann mithilfe verschiedener Atemtests gemessen werden. Wenn aufgrund eines bösartigen Tumors größere Teile der Lunge operativ entfernt oder bestrahlt werden müssen, kann dies die Lungenfunktion beeinträchtigen. Eine gesunde Lunge mit ausreichender Reservekapazität kann den Verlust von Lungengewebe in der Regel gut kompensieren. Wenn die Lungenfunktion jedoch bereits vor der Operation eingeschränkt ist, beispielsweise aufgrund einer chronischen Bronchitis durch regelmäßiges Rauchen, kann sich der weitere Verlust von Lungengewebe negativ bemerkbar machen. In solchen Fällen kann eine Operation möglicherweise ausgeschlossen sein.
Risikofaktoren und Vorbeugungen:
Rauchen und Passiv Rauchen
Dass Rauchen krebserregend ist, dürfte den meisten Menschen bekannt sein. Dennoch kann das Ausmaß erschreckend sein: Etwa 90% der Männer in Deutschland, die an Lungenkrebs erkranken, haben die Krankheit höchstwahrscheinlich durch das Rauchen entwickelt. Bei Frauen sind es etwa 80%.
Selbst für Nichtraucher:innen kann Tabakrauch ein bedeutender Risikofaktor sein. Auch wenn man selbst nicht raucht, sondern mit Rauchern zusammenlebt oder beispielsweise in rauchigen Umgebungen, wie einer Rauchbar, arbeitet, erhöht sich das eigene Risiko, an Lungenkrebs zu erkranken.
Das Risiko für Lungenkrebs steigt:
- Je länger man raucht.
- Je früher man mit dem Rauchen beginnt.
- Je mehr Zigaretten (oder Zigarren oder Pfeifentabak) man raucht.
- Je mehr man passiv dem Rauch ausgesetzt ist.
Expert:innen gehen mittlerweile davon aus, dass die Dauer des Rauchens das Risiko am stärksten beeinflusst. Dennoch steigt das Risiko auch mit der Menge der konsumierten Zigaretten. Um die Menge des Tabakkonsums in den letzten Jahren zu messen, wurde der Begriff “Packungsjahre” geprägt: Ein Packungsjahr bedeutet, dass man über ein Jahr lang täglich eine Packung Zigaretten geraucht hat.
Um das eigene Risiko zu senken, lohnt es sich für Raucher:innen nicht, auf vermeintlich “leichte” Zigaretten umzusteigen. Diese mögen zwar weniger Teer und Nikotin enthalten, erhöhen aber das Risiko nahezu genauso wie “starke” Zigaretten. Auch das Reduzieren der täglichen Zigarettenanzahl führt nicht zu einer verlässlichen Risikominderung. Denn es zählt nicht nur die Anzahl der Zigaretten, sondern auch die Tiefe des Inhalierens und wie oft man an einer Zigarette zieht.
Das Einzige, was einen effektiven und langfristigen Effekt hat, um das Risiko wieder zu senken, ist:
Das Rauchen aufzugeben!
Was unmittelbar nach dem Rauchstopp geschieht: Sobald man keine krebserregenden Inhaltsstoffe mehr inhaliert, steigt das Risiko nicht weiter an. Und je länger man rauchfrei bleibt, desto weiter sinkt sogar das persönliche Risiko, an Lungenkrebs zu erkranken.
Nahrungsergänzungsmittel und Bewegungsmangel
Eine ausgewogene Ernährung bietet Schutz vor Krebs. Die genauen pflanzlichen Inhaltsstoffe, die dafür verantwortlich sind, und die genaue Größe des schützenden Effekts konnten Fachleute bisher nicht abschließend feststellen. Allerdings haben Studien auch gezeigt, dass dieser Schutz nicht durch die Einnahme von Vitamintabletten oder anderen Nahrungsergänzungsmitteln allein erzielt werden kann. In einigen Fällen ergab sich sogar der umgekehrte Effekt: Die übermäßige Einnahme bestimmter Vitamin-Präparate kann der Gesundheit deutlich schaden.
Daher empfehlen Expert:innen:
- Eine reichhaltige Aufnahme von Obst und Gemüse.
- Keine gänzlich unbeaufsichtigte Einnahme von Nahrungsergänzungsmitteln.
Zusätzlich zu einer gesunden Ernährung spielt natürlich auch Bewegung eine wichtige Rolle bei der Krebsprävention. Aktuelle Studien deuten darauf hin, dass Bewegung eine dosisabhängige Wirkung hat. Dies bedeutet in einfachen Worten: Viel Bewegung bringt viel Nutzen. Je häufiger und intensiver man sich körperlich betätigt oder Sport treibt, desto mehr reduziert man das persönliche Risiko für Krebs im Allgemeinen.
Expert:innen empfehlen zur Vorbeugung von Krebs:
- Mindestens 150 Minuten leichtes Training oder
- 75 Minuten intensives Training pro Woche.
Wir wollen anmerken, dass regelmäßige Bewegung den negativen Effekt des Rauchens keinesfalls aufheben kann. Dennoch profitieren auch Raucher:innen von regelmäßiger körperlicher Aktivität. Um es deutlich zu machen: Das Lungenkrebs-Risiko einer rauchenden Person, die sich nicht bewegt, ist größer als das Risiko jener Raucher:innen, die regelmäßig körperlich aktiv sind.
Umwelt
Feinstaub und Dieselabgase spielen ebenfalls eine Rolle bei Lungenkarzinomen aufgrund von Luftverschmutzung. Feinstaub bezeichnet hierbei kleinste Partikel, die in die Lunge gelangen und dort Entzündungen sowie Lungenkrebs auslösen können. Ein Beispiel für solche Partikel sind Abriebpartikel von Autoreifen auf den Straßen. Die Hauptquellen für Feinstaub in Mitteleuropa sind jedoch Verbrennungsprozesse im Haushalt, in der Industrie und im Straßenverkehr. Auch radioaktive Stoffe wie Radon in der Umgebung können die Gefahr auf eine Krebserkrankung ebenfalls massiv erhöhen.
Arbeitsplatz
Personen, die in ihrem Beruf krebserregende Schadstoffe einatmen, weisen leider auch ein erhöhtes Risiko für Lungenkrebs auf. Zu diesen krebserregenden Schadstoffen gehören unter anderem Asbest, Arsen, Cadmium, Chromate, Nickel, Siliziumdioxid und polyzyklische aromatische Kohlenwasserstoffe (PAK). Expert:innen schätzen, dass etwa 9% bis 15% von Lungenkrebsfällen auf solche krebserregenden Stoffe am Arbeitsplatz zurückzuführen sind. Diese Schadstoffe entstehen in verschiedenen Arbeitsumfeldern. Chromate entstehen beispielsweise bei der Verchromung oder der Herstellung von Chrom-Nickel-Stahl, Nickel beim Schweißen oder im Maschinenbau und PAK bei der Kohlegasproduktion. Auch ionisierende Strahlung kann das Krebsrisiko am Arbeitsplatz erhöhen. Beispiele für solche Arbeitsplätze sind der Bergbau oder das regelmäßige Fliegen für das Flugpersonal.
In Europa gelten in vielen Ländern strenge Arbeitsschutzvorschriften. Arbeitgeber sind meist verpflichtet, die Einhaltung von Grenzwerten und weiteren Schutzmaßnahmen sicherzustellen. Dennoch besteht die Möglichkeit, dass man durch Risikofaktoren am Arbeitsplatz Lungenkrebs entwickelt. Es gibt Menschen, die beispielsweise vor Jahrzehnten mit Asbest in Kontakt gekommen sind und erst heute an Lungenkrebs erkranken. Wenn jemand den Verdacht hat, dass er/sie aufgrund seines beruflichen Umfelds Krebs entwickelt hat, sollte er/sie sich an seine Ärztin oder seinen Arzt wenden. Weitere Ansprechpartner sind die entsprechende Berufsgenossenschaft oder die Unfallkasse.
Gene
Eine kürzlich in Schweden durchgeführte Studie zum familiären Krebsrisiko legt nahe, dass eine Veranlagung für Lungenkrebs vererbt werden kann. Kinder von Personen, die an Lungenkrebs erkrankt sind, haben demnach ein erhöhtes Risiko, selbst an Lungenkrebs zu erkranken. Dieses Risiko ist besonders hoch, wenn der Elternteil in jüngeren Jahren an Lungenkrebs erkrankt ist.
Es ist bisher nicht klar, ob dieses erhöhte Risiko auf ähnlichen Risikofaktoren beruht, denen diese Menschen ausgesetzt waren, oder auf bislang unbekannten erblichen Faktoren. Es gibt derzeit keinen allgemeinen Test, um ein erhöhtes familiäres Risiko für Lungenkrebs festzustellen.
Jedoch gibt es seltene erbliche Krebssyndrome, die unter anderem zu einem erhöhten Risiko für Lungenkrebs führen können, wie zum Beispiel das Li-Fraumeni-Syndrom. Diese Syndrome basieren auf genetischen Veränderungen, die von den Betroffenen auf ihre Nachkommen übertragen werden und durch einen Gentest nachgewiesen werden können. Derartige Syndrome sind jedoch äußerst selten.
Früherkennung und Symptome
- Lungenkrebs ist eine Erkrankung, die erst in fortgeschrittenen Stadien typische Symptome verursacht. Zu den Symptomen eines Bronchialkarzinoms gehören unter anderem Husten, Gewichtsverlust, Atemnot und Schmerzen in der Brust oder den Knochen.
- Besonders Menschen, die ein erhöhtes Risiko für Lungenkrebs haben, sollten die wichtigen Warnzeichen kennen und bei anhaltenden Beschwerden einen Arzt oder eine Ärztin aufsuchen.
- Derzeit wird von Expert:innen untersucht, unter welchen Bedingungen starken Raucher:innen eine Lungenkrebs-Früherkennung mittels einer strahlungsarmen Computertomographie (Niedrigdosis-CT) angeboten werden kann.
Symptome bei Lungenkrebs: Husten, Gewichtsverlust, Atemnot
Im Frühstadium verursacht Lungenkrebs selten Beschwerden. Kleine Tumore werden fast immer zufällig entdeckt, zum Beispiel bei einer Röntgenuntersuchung des Brustkorbs aus anderen Gründen.
Daher ist es essenziell, dass insbesondere Raucher:innen Symptome ernst nehmen und mit einem Arzt oder einer Ärztin besprechen, wenn die Beschwerden anhalten.
Die Anzeichen für Lungenkrebs sind oft unspezifisch. Viele Warnsignale können auf Lungenkrebs oder andere schwerwiegende Lungenerkrankungen hinweisen, aber auch auf weniger bedenkliche Erkrankungen wie eine chronische Bronchitis. Die Angst vor Krebs sollte nicht davon abhalten, einen Arzt oder eine Ärztin aufzusuchen.
Diese Symptome können auf Lungenkrebs hinweisen
- Husten
- Gewichtsverlust
- Atemnot
- Brustschmerzen
- blutiger Auswurf beim Husten
- Knochenschmerzen
- Trommelschlegelfinger (eine Verdickung der Fingerspitzen)
- Fieber
- Schwächegefühl
Detailwissen: Beschwerden durch Metastasen und Syndrome
Wenn sich der Lungenkrebs über die Lunge hinaus ausgebreitet hat, können Metastasen Symptome verursachen. Bei einigen Betroffenen sind diese Beschwerden sogar der erste Hinweis auf die Erkrankung:
- Wenn sich der Krebs auf die Knochen ausbreitet, leiden Patient:innen häufig unter Schmerzen, die anfangs möglicherweise als “Arthrose” interpretiert werden.
- Befällt der Krebs die Leber, treten oft Gewichtsverlust, Schwäche und Müdigkeit auf, die ebenfalls unspezifische Symptome sind.
- Metastasen im Gehirn können neurologische Symptome hervorrufen, wie beispielsweise Lähmungen, Kopfschmerzen, Verwirrtheit, Krampfanfälle oder Veränderungen des Verhaltens.
Bei einigen Patient:innen können sogenannte Syndrome das erste Anzeichen für Lungenkrebs sein. Dabei handelt es sich um Beschwerden, die nicht direkt durch das Wachstum des Tumors oder die Ausbreitung von Tumormetastasen verursacht werden. Die Ursache dieser Beschwerden liegt vermutlich in Hormonen oder hormonähnlichen Stoffen, die vom Tumor freigesetzt werden, oder in einer Immunreaktion des Körpers gegen den Tumor. Solche Symptome können bei etwa 10% von Patient:innen mit kleinzelligem Lungenkarzinom auftreten. Die Beschwerden können für Ärzt:innen wichtige Hinweise betreffend einer Diagnose sein.
Lungenkrebs-Früherkennung
Wie bei vielen anderen Krebsarten gilt auch für Lungenkrebs, dass eine frühzeitige Erkennung die Heilungschancen statistisch gesehen erhöht. Für die Früherkennung von Lungenkrebs wird derzeit vermehrt die Anwendung einer strahlungsarmen Computertomographie (Niedrigdosis-CT) in Betracht gezogen. Expert:innen prüfen derzeit, unter welchen Voraussetzungen die Niedrigdosis-CT in Ländern wie Deutschland und Österreich zur Früherkennung von Lungenkrebs angeboten werden kann. Diese Methode würde voraussichtlich bei beschwerdefreien starken Raucher:innen im Alter von 50 bis maximal 75 Jahren eingesetzt werden. Andere Verfahren zur Lungenkrebs-Früherkennung werden hingegen nur von vereinzelten Fachleuten empfohlen. Hierzu gehören das Röntgen des Brustraums, die mikroskopische Untersuchung von abgehustetem Schleim (Sputum), eine Lungenspiegelung oder die Bestimmung von Tumormarkern.
Nutzen und Risiken der Niedrigdosis-CT zur Früherkennung von Lungenkrebs
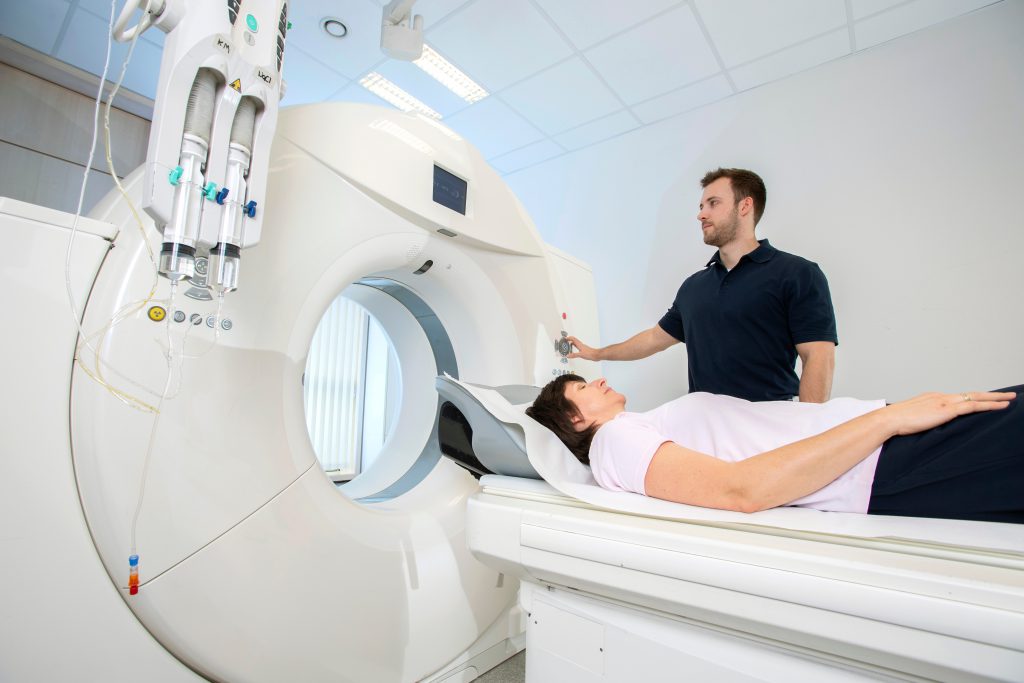
So läuft die Untersuchung ab: Bei einer strahlungsarmen Computertomographie (Niedrigdosis-CT) werden mit Hilfe von Röntgenstrahlen Schnittbilder des Körpers erstellt. Die Untersuchung dauert nur wenige Minuten. Die Ärzt:innen suchen auf den Schnittbildern nach verdächtigen Veränderungen in der Lunge, die auf Lungenkrebs hinweisen könnten. Die Strahlenbelastung bei der Niedrigdosis-CT ist im Vergleich zur herkömmlichen Computertomographie geringer und beträgt nur etwa ein Fünftel bis ein Viertel der Dosis.
Vorteile einer Lungenkrebs-Früherkennung mit Niedrigdosis-CT:
- Bessere Behandlungsmöglichkeiten: Durch die strahlungsarme Computertomographie (Niedrigdosis-CT) kann Lungenkrebs mit hoher Sicherheit erkannt werden, bevor Symptome auftreten. In frühen Krankheitsstadien stehen mehr Behandlungsmöglichkeiten zur Verfügung, wie zum Beispiel eine operative Entfernung des Tumors.
- Bessere Überlebenschance: Je früher Lungenkrebs entdeckt wird, desto erfolgreicher ist die Behandlung. Studien haben gezeigt, dass die Sterblichkeit durch Lungenkrebs durch eine Lungenkrebs-Früherkennung mit Niedrigdosis-CT gesenkt werden kann.
Nachteile einer Lungenkrebs-Früherkennung mit Niedrigdosis-CT:
- Überdiagnose und Übertherapie: Durch die Früherkennungsuntersuchung werden manchmal Tumore gefunden, die ohne die Untersuchung niemals festgestellt worden wären und auch keinen Einfluss auf die Lebensdauer hätten (Überdiagnose). Diese Tumore werden unnötigerweise behandelt (Übertherapie).
- “Falscher Alarm”: Die Niedrigdosis-CT kann viele verdächtige Veränderungen aufzeigen, die sich letztendlich als nicht-krebsartig herausstellen (falsch positiv). Um sicherzugehen, sind weitere invasive und belastende Untersuchungen erforderlich.
- Strahlenbelastung: Das genaue Risiko, durch die Röntgenstrahlung einer Niedrigdosis-CT Krebs zu entwickeln, ist schwer abzuschätzen. Mögliche krebsbedingte Erkrankungen könnten erst nach Jahren auftreten.
- Fehlende Sicherheit: Eine Niedrigdosis-CT bietet keinen Schutz vor Lungenkrebs. Es ist wichtig zu beachten, dass eine negative Untersuchung nicht bedeutet, dass keine Erkrankung vorliegt.
Diagnose: Untersuchungen bei Krebsverdacht
- Um festzustellen, ob Symptome wie Husten, Luftnot, Brustschmerzen und Gewichtsverlust tatsächlich auf Lungenkrebs hinweisen, können mehrere Untersuchungen durchgeführt werden.
- Wenn die Diagnose Lungenkrebs gestellt wurde, werden zusätzliche Untersuchungen durchgeführt, um weitere Informationen zu erhalten. Gewebeproben werden entnommen, um die genaue Art des Tumors zu bestimmen. Durch bildgebende Verfahren können Ärzt:innen sehen, wie weit sich der Tumor im Körper ausgebreitet hat. Molekularbiologische Methoden können dabei helfen, im Tumor Biomarker zu identifizieren, die bei der Entscheidung über die Behandlung helfen können.
- Der genaue Ablauf und die einzelnen Untersuchungen bei Verdacht auf Lungenkrebs werden in diesem Absatz erläutert.
Verdacht auf Lungenkrebs: Erste Ansprechpartner
Wenn Patient:innen Symptome haben, die auf Lungenkrebs hinweisen könnten, sollten sie sich zunächst an ihre Hausärzt:innen wenden. Obwohl diese Mediziner:innen oft nicht auf Krebs spezialisiert sind, kennen sie ihre Patient:innen meist gut und sind mit ihrem allgemeinen Gesundheitszustand vertraut. Die Hausärzt:innen können erste Schritte einleiten, um die Symptome abklären zu lassen. In der Regel überweisen sie ihre Patient:innen an und Fachärzt:innen für Innere Medizin und Pneumologie, die auf Lungenerkrankungen spezialisiert sind. Je nach Situation kann auch der Besuch einer spezialisierten Klinikambulanz in Betracht gezogen werden. Es ist wichtig zu wissen, dass es viele Praxen und Kliniken gibt, die sich auf die Diagnose und Behandlung von Lungenkrebs konzentrieren.
Verdacht auf Lungenkrebs: Erste Untersuchungen
Wenn aufgrund von Symptomen der Verdacht auf Lungenkrebs besteht, beginnen Ärzt:innen in der Regel mit der sogenannten “Basisdiagnostik”. Diese umfasst verschiedene Untersuchungen, die bei den meisten Patient:innen durchgeführt werden. Zu Beginn erfragt die Ärztin oder der Arzt die Anamnese: Diese beinhaltet die Krankengeschichte, einschließlich Informationen über Rauchgewohnheiten und das Vorliegen von Lungenkrebs in der Familie. Zudem werden mögliche Risikofaktoren wie Beruf und Umwelt erfasst. Anschließend wird eine körperliche Untersuchung durchgeführt.
Eine erste Informationsquelle ist eine Röntgenübersichtsaufnahme des Oberkörpers, insbesondere der Lunge. Diese Untersuchung ist schnell und wenig aufwendig und kann in vielen Lungenfacharztpraxen durchgeführt werden. Falls bereits früher eine Röntgenaufnahme der Lunge angefertigt wurde und noch verfügbar ist, kann sie mit den aktuellen Bildern verglichen werden.
Um genauer beurteilen zu können, ob tatsächlich ein Tumor in der Lunge vorliegt, setzen Ärzt:innen in einem weiteren Schritt eine Computertomographie (CT) ein. Diese Weiterentwicklung der Röntgentechnik bietet eine höhere Genauigkeit als eine herkömmliche Röntgenaufnahme. Obwohl eine CT mit einer höheren Strahlenbelastung verbunden ist, kann sie mehr Gewissheit geben, wenn auf dem Röntgenbild nicht eindeutig festgestellt werden kann, ob eine Veränderung gut- oder bösartig ist.
Spiegelung der Bronchien (Bronchoskopie) und Gewebeentnahme (Biopsie)
Wenn ein Verdacht auf Lungenkrebs besteht, müssen Ärzt:innen in der Regel das verdächtige Gewebe untersuchen, um eine definitive Diagnose zu stellen oder Lungenkrebs auszuschließen. Da ein invasiver Eingriff zur Entnahme von Gewebe jedoch mit gewissen Risiken verbunden ist, führen Mediziner:innen diese Untersuchung erst durch, wenn sich der Verdacht auf Lungenkrebs durch andere diagnostische Verfahren erhärtet hat.
Die gängigste Methode zur Gewebeentnahme (Biopsie) aus der Lunge ist die sogenannte Bronchoskopie, eine Lungenspiegelung. Während dieser Untersuchung können Expert:innen mithilfe eines flexiblen Schlauchs (Bronchoskop), an dessen Spitze sich eine Kamera befindet, kleine Gewebeproben entnehmen. Anschließend wird das Gewebe von einer Pathologin oder einem Pathologen (Gewebespezialisten) unter dem Mikroskop und mittels molekularbiologischer Methoden untersucht. Die Bronchoskopie mit Gewebeentnahme ist die wichtigste Untersuchung zur Feststellung von Lungenkrebs.
Mithilfe des endobronchialen Ultraschalls (EBUS), einer speziellen Ultraschalltechnik, die in einem Endoskop integriert ist, kann der Arzt oder die Ärztin Lymphknoten genauer untersuchen. Wenn während der Untersuchung auffällige oder vergrößerte Lymphknoten entdeckt werden, besteht die Möglichkeit, Gewebeproben zu entnehmen, ohne dass ein chirurgischer Eingriff erforderlich ist.
Falls die äußeren Bereiche der Lunge mit dem Bronchoskop nicht gut erreichbar sind, kann in Fällen, in denen keine Gewebeprobe entnommen werden kann, eine Biopsie mit einer Hohlnadel durchgeführt werden. Dabei wird nach örtlicher Betäubung der Brustwand eine Hohlnadel in den verdächtigen Bereich geführt, um Zellen oder Gewebe zu entnehmen. Dieser Eingriff wird als “transthorakale Feinnadelaspiration” bezeichnet und ist in der Regel nicht schmerzhafter als eine Blutentnahme. Um das Gewebe gezielt aus der tumorverdächtigen Region zu entnehmen und die Lunge nicht weiter zu schädigen, überwachen Ärzt:innen die Punktion mithilfe von Ultraschalluntersuchungen oder Computertomographie.
In einigen Fällen können auch Krebszellen aus dem abgehusteten Auswurf, dem sogenannten Sputum, gewonnen werden. Allerdings wird die Sputum-Diagnostik in der Regel nur dann verwendet, wenn eine Gewebeentnahme nicht möglich ist, beispielsweise aufgrund des Gesundheitszustands der Patient:innen.
Die Gewebeproben sind wichtig, um unter dem Mikroskop den genauen Tumortyp zu identifizieren. Zudem ermöglichen molekularbiologische Untersuchungen eine bessere Abschätzung, welche Behandlungsmethoden auf das Krebsgewebe ansprechen könnten.
Die Bronchoskopie dauert in der Regel etwa 10 bis 15 Minuten, zuzüglich der Vorbereitungszeit. Die meisten Bronchoskopien können ambulant durchgeführt werden, es sei denn, der Gesundheitszustand der betroffenen Person ist nicht stabil und erfordert einen Krankenhausaufenthalt. In Fällen, in denen ein Tumor die Luftröhre oder die großen Bronchien verengt, werden starre Bronchoskope unter Narkose eingesetzt.
Während der Bronchoskopie können Mediziner:innen verschiedene Methoden zur Gewebeentnahme anwenden. Sie können kleine Instrumente durch das Bronchoskop führen und mit einer Zange verdächtiges Gewebe aus der Bronchialwand entnehmen. Mithilfe einer Nadel können Proben aus dem weicheren Lungengewebe gewonnen und mit einer feinen Bürste Abstriche von tumorverdächtigen Veränderungen der Bronchienwand gemacht werden. Die Kamera überträgt ein vergrößertes Bild der Bronchien auf einen Monitor, sodass die Untersuchenden die Bewegungen des Schlauchs überwachen und Veränderungen in den Atemwegen erkennen können. Eine weitere Methode zur Gewinnung von Krebszellen ist die sogenannte “Bronchiallavage”, bei der die Atemwege während der Bronchoskopie mit einer Salzlösung gespült und die Flüssigkeit anschließend in ein steriles Röhrchen gesaugt wird.
Risiko
Obwohl die meisten Patient:innen eine Bronchoskopie als unangenehm empfinden, gilt sie aus medizinischer Sicht im Allgemeinen als wenig riskant. Nur bei vorerkrankten Personen, beispielsweise mit Lungenerkrankungen, Herzschwäche oder Blutgerinnungsstörungen, können ernsthafte Probleme auftreten. In solchen Fällen müssen Nutzen und Risiken sorgfältig abgewogen werden.
Mögliche Komplikationen der Bronchoskopie können selten Herzrhythmusstörungen und Kreislaufprobleme sein. Zudem besteht eine geringe Wahrscheinlichkeit von Blutungen aufgrund von Verletzungen an den Bronchialwänden oder kleinen Blutgefäßen durch die Gewebeentnahme. In Absprache mit ihrem medizinischen Betreuungsteam müssen Patient:innen, die blutverdünnende Medikamente oder Gerinnungshemmer einnehmen, diese möglicherweise für einige Tage absetzen. Eine weitere mögliche Komplikation ist ein “Pneumothorax”, bei dem Luft zwischen Lunge und Rippen gelangt. Dies führt dazu, dass die Lunge zusammenfällt und das Atmen erschwert wird. Ein Pneumothorax wird als medizinischer Notfall betrachtet und erfordert die Absaugung der Luft um die Lunge, um diese wieder zu entfalten und die normale Atmung wiederherzustellen.
Unter dem Mikroskop: Tumor Typ bestimmen
Nach der Entnahme von Gewebeproben oder Zellen während einer Lungenspiegelung (Bronchoskopie) werden diese im Labor spezialisiert bearbeitet. Zunächst suchen Patholog:innen im Gewebe nach Krebszellen. Diese detaillierte Untersuchung, auch bekannt als histologische Begutachtung, ermöglicht die Unterscheidung zwischen gutartigen und bösartigen Tumoren und ermöglicht zudem eine genauere Bestimmung der Tumorart.
Sobald festgestellt wird, dass es sich um bösartigen Krebs handelt, ist es besonders wichtig, zwischen den beiden Hauptformen von Lungenkrebs zu unterscheiden:
- nicht-kleinzelliger Lungenkrebs (non-small cell lung cancer, NSCLC)
- kleinzelliger Lungenkrebs (small cell lung cancer, SCLC)
Diese beiden Formen von Bronchialkarzinomen weisen deutliche Unterschiede in ihrem Verlauf und ihrer Behandlung auf.
Die Gruppe der nicht-kleinzelligen Lungenkarzinome umfasst eine Vielzahl von Tumoren, die von unterschiedlichen Zelltypen ausgehen können. Dank Fortschritten in der molekularbiologischen Forschung können diese Tumore mittlerweile anhand ihrer spezifischen Merkmale weiter unterteilt werden. Dazu gehören beispielsweise genetische Veränderungen wie EGFR oder ALK, die als Zielmoleküle für gezielte Therapien dienen können. Diese molekulare Diagnostik liefert präzisere Informationen über den Tumor und ermöglicht eine personalisierte Behandlung.
Im Gegensatz dazu gibt es für den kleinzelligen Lungenkrebs weniger gezielte Therapieoptionen. In der Regel wird er mit einer Kombination aus Chemotherapie und Strahlentherapie behandelt, da er oft in einem fortgeschrittenen Stadium diagnostiziert wird und sich schnell im Körper ausbreiten kann.
Nicht-kleinzelliger Lungenkrebs:
Etwa 80% bis 85% der Betroffenen leiden an nicht-kleinzelligem Lungenkrebs. Die häufigsten Untergruppen sind:
- Adenokarzinome: Diese Art von Lungenkrebs entwickelt sich aus den Zellen der Lungenbläschen, die einen feuchtigkeitsbildenden Film bilden. Adenokarzinome sind die am häufigsten auftretende Form von Lungenkrebs und betreffen etwa 40%. Sie treten häufiger bei Nichtraucher:innen auf.
- Plattenepithelkarzinome: Die Lunge und die Atemwege sind mit einer Schleimhaut ausgekleidet, deren oberste Schicht aus Epithelzellen besteht. Bei wiederholter Reizung der Schleimhaut, beispielsweise durch Zigarettenrauch, kann es zu Veränderungen dieser Schicht kommen, die zu Plattenepithelkarzinomen führen können. Etwa 30% der Betroffenen leiden an dieser Form von Lungenkrebs, und die Mehrheit von ihnen sind Raucher:innen.
- Großzellige Karzinome: Wenn ein nicht-kleinzelliger Tumor weder eindeutig den Adenokarzinomen noch den Plattenepithelkarzinomen zugeordnet werden kann, wird er als großzelliges Karzinom klassifiziert. Etwa 10% Betroffenen haben einen Lungenkrebs aus dieser Gruppe.
Kleinzelliger Lungenkrebs:
Etwa 15% bis 20% der Betroffenen haben kleinzelligen Lungenkrebs. Er entsteht aus den Zellen in der Lunge, die Hormone und Botenstoffe produzieren. Aufgrund dieser Eigenschaft hat die Weltgesundheitsorganisation (WHO) kleinzelligen Lungenkrebs mit anderen Lungenkrebstypen in einer Gruppe zusammengefasst, den sogenannten “neuroendokrinen Tumoren der Lunge”. Da kleinzelliger Lungenkrebs in dieser Gruppe am häufigsten vorkommt, beziehen sich die folgenden Informationen auf diese Form, wenn von neuroendokrinen Tumoren der Lunge die Rede ist.
Biomarker: Molekular biologische Merkmale des Tumors
Heutzutage stehen Patient:innen mit Lungenkrebs mehrere “zielgerichtete Arzneimittel” oder Immuntherapien zur Verfügung. Jedoch wirken die meisten von ihnen nicht auf alle Zellen des Lungenkarzinoms, sondern nur auf solche, die spezifische Genveränderungen aufweisen oder bestimmte Eiweiße in erhöhtem Maße produzieren. Diese wichtigen Merkmale, die für die Therapie relevant sind, werden als “therapierelevante Biomarker” bezeichnet. Sie tragen Namen wie EGFR-Mutation, ALK-Translokation oder PD-L1.
Der Nachweis dieser Biomarker ermöglicht es, die Behandlung gezielt an die spezifischen Eigenschaften der Lungenkrebs-Erkrankung anzupassen. Molekularbiologische Tests, die von Laborpersonal durchgeführt werden, werden sowohl an Biopsie-Proben bei der Erstdiagnose als auch bei Patient:innen mit fortgeschrittener Erkrankung eingesetzt, um die bestmögliche Behandlungsoption zu ermitteln.
Ausbreitung bestimmen: Bildgebende Diagnostik
Nach der eigentlichen Diagnosestellung folgen weitere Untersuchungen, um die Behandlung des Betroffenen individuell zu planen. Dabei werden Fragen wie die Größe des Tumors, das Vorhandensein von Krebszellen in benachbarten Lymphknoten oder das Vorhandensein von Fernmetastasen in anderen Organen beantwortet.
Diese Untersuchungen konzentrieren sich gezielt auf Organe und Bereiche des Körpers, in denen sich bei fortgeschrittenem Bronchialkarzinom Metastasen bilden können. Dazu gehören beispielsweise Lymphknoten in der Nähe der Lunge, im Brust- und hinteren Bauchraum, die Leber, Nebennieren, Knochen und das Gehirn.
Es gilt zu beachten, dass nicht alle nachfolgend aufgeführten Untersuchungen bei allen Patient:innen durchgeführt werden müssen. Je nach Situation können einige Untersuchungen unnötig sein, um die Therapie zu planen. Zudem sind manche Untersuchungen aufgrund bestimmter Vorerkrankungen nicht möglich. Die Ärzt:innen beraten die erkrankten Personen entsprechend.
Grundsätzlich wählen Ärzt:innen unter den verschiedenen Untersuchungsverfahren nur diejenigen aus, von denen sie wichtige zusätzliche Informationen für die Therapie erwarten. Auf diese Weise können Betroffene sich unnötige Belastungen durch aufwendige Tests ersparen, die nur wenige oder keine relevanten Daten liefern würden.
Folgende bildgebende Untersuchungen sind grundsätzlich möglich:
- Computertomographie (CT) des Oberbauchs und Beckens mit Kontrastmittel: Diese Methode hilft bei der Beurteilung der meisten Metastasierungsorte. Zur Erkennung von Hirnmetastasen oder Knochenmetastasen gibt es jedoch geeignetere Verfahren wie MRT oder PET/CT.
- Magnetresonanztomographie (MRT), auch Kernspintomographie genannt: Ärzt:innen setzen eine MRT vor allem ein, um Hirnmetastasen auszuschließen und die Ausdehnung von Lungenspitzentumoren zu bestimmen.
- Positronenemissionstomographie (PET): Die PET in Kombination mit einer CT kann beim nicht-kleinzelligen Lungenkrebs Hinweise auf befallene Lymphknoten und Metastasen in anderen Organen und den Knochen geben. Bei kleinzelligem Lungenkrebs dient sie ebenfalls zur Bestimmung der Tumorausbreitung und zur Entdeckung von Fernmetastasen.
- Knochenszintigraphie: Diese Untersuchung wird durchgeführt, um Metastasen in den Knochen zu finden, insbesondere wenn eine PET-Untersuchung nicht möglich ist.
- Ultraschalluntersuchung (Sonographie) der Lunge: Diese Untersuchung hilft dabei, die Ausdehnung des Tumors abzuschätzen und wird oft in Ergänzung zu einer CT durchgeführt. Durch eine Ultraschalluntersuchung des Bauchraums können Ärzt:innen auch mögliche Lebermetastasen erkennen.
- Mediastinoskopie: Diese Untersuchung wird durchgeführt, um Lymphknoten im Mediastinum, dem Bereich zwischen den Lungenflügeln im Brustraum, zu untersuchen. Weitere Informationen dazu finden Sie im Abschnitt “Spiegelung des Mediastinums: Mediastinoskopie”.
- Thorakoskopie: Diese Untersuchung wird durchgeführt, um die Ausdehnung des Tumors abzuschätzen. Weitere Informationen dazu finden Sie im Abschnitt “Spiegelung des Brustraums: Thorakoskopie”.
Befunde verstehen: TNM-Einstufung und Stadieneinteilung
Die Ergebnisse der Untersuchungen zur Tumorausbreitung werden von Ärzt:innen im internationalen TNM-System zusammengefasst.
- Das “T” bezeichnet die Ausdehnung des Tumors in der Lunge.
- Das “N” benennt den Lymphknotenbefall (“N” für lateinisch: “nodus” = “Knoten”).
- Das “M” bezeichnet das Vorhandensein von Fernmetastasen.
Ziffern und Kleinbuchstaben, die den Buchstaben folgen, stehen für:
- Die Größe und Ausdehnung des Primärtumors in der Lunge (Tis, T1a-4).
- Die Ausdehnung des Lymphknotenbefalls (N0-3).
- Das Vorhandensein oder Fehlen von isolierten Metastasen oder mehreren Metastasen in einzelnen oder mehreren Organen (M1a-M1c oder M0).
Zum Beispiel bezeichnet “T1a N0 M0” einen kleinen Tumor mit einer Größe von maximal 1 cm, ohne Lymphknotenbefall und ohne Metastasen.
Nach Abschluss der Voruntersuchungen ist eine vorläufige TNM-Angabe möglich, die mit einem vorangestellten “c” für klinisch (englisch: “clinical”) gekennzeichnet wird. Eine genaue Beurteilung des TNM-Stadiums ist jedoch erst nach einer Operation möglich. In diesem Fall wird im Arztbrief ein “p” für “pathologisch” verwendet, was bedeutet, dass die Ausdehnung des Tumors mit dem Mikroskop beurteilt wurde. Die TNM-Angaben, zusammen mit weiteren Untersuchungsergebnissen, liefern eine wichtige Grundlage für die Behandlungsplanung.
Die Stadieneinteilung von Lungenkrebs erfolgt nach einem ebenfalls international einheitlichen System von 0 bis IV, basierend auf der TNM-Einstufung. In diesem System gibt es weitere Unterteilungen, die durch Anhängen von Buchstaben und Ziffern gekennzeichnet werden:
Stadium I: Der Tumor ist örtlich begrenzt, ohne Lymphknotenbefall und Fernmetastasen.
Stadium II: Der Tumor ist noch klein, hat jedoch bereits Absiedlungen in Lymphknoten gebildet. Es gilt auch als Stadium II, wenn der Tumor etwas größer ist, aber noch keine Lymphknotenmetastasen aufweist.
Stadium III: Der Tumor ist fortgeschritten und hat bereits in die Lymphknoten gestreut. Es kann auch für einen großen Tumor stehen, der bereits in umliegendes Gewebe eingewachsen ist, aber noch nicht gestreut hat. In diesem Stadium gibt es weitere Untergliederungen: Stadium IIIA, das meist noch operierbar ist, und Stadium IIIB, in dem eine Operation nicht mehr möglich ist.
Stadium IV: Der Tumor hat Fernmetastasen gebildet. Es wird hierbei auch unterschieden, ob der Tumor nur innerhalb der Lunge gestreut hat oder eine isolierte Metastase außerhalb des Brustraums vorhanden ist (Stadium IVA). Es kann auch mehrere Metastasen in einem oder mehreren Organen geben (Stadium IVB).
Auch wichtig: allgemeiner Zustand und körperliche Verfassung
Die Entscheidung, ob eine Operation bei Lungenkrebspatient:innen durchgeführt werden kann, hängt von der Ausdehnung des Tumors und dem Allgemeinzustand der Person ab. Dabei berücksichtigen die Ärzt:innen, wie viel Lungengewebe maximal entfernt oder bestrahlt werden kann, um eine möglichst gute Lebensqualität zu erhalten.
Das Alter allein spielt eine untergeordnete Rolle bei der Wahl der Behandlung. Jedoch haben ältere Betroffene mit größerer Wahrscheinlichkeit zusätzliche Erkrankungen, insbesondere der Atemwege und des Herzens. Daher sind Untersuchungen wie die Überprüfung der Lungenfunktion und ein Elektrokardiogramm (EKG) zur Beurteilung der Herzfunktion wichtig.
Der Ernährungszustand spielt ebenfalls eine entscheidende Rolle. Ein starkes Untergewicht oder Übergewicht erhöht das Risiko von Komplikationen während der Operation. Viele Menschen mit Lungenkrebs haben vor der Diagnosestellung bereits erheblich an Gewicht verloren, was zu einem Problem werden kann. Daher kann vor Beginn der Behandlung eine unterstützende Ernährungstherapie erforderlich sein.
Fazit
Die Entstehung einer Lungenkrebserkrankung kann auf verschiedenste Risikofaktoren zurückgeführt werden, angefangen von Rauchen und Passivrauchen bis hin zu Umweltverschmutzung und genetischen Prädispositionen. Eine genaue Kenntnis dieser Risikofaktoren ist entscheidend, um gezielte Präventionsmaßnahmen entwickeln und das Bewusstsein für die Bedeutung der Risikovermeidung stärken zu können.
Die beschriebenen diagnostischen Methoden wie die bildgebenden Verfahren, die Bronchoskopie und die Gewebebiopsie ermöglichen eine genaue Identifizierung und Klassifizierung von Lungenkrebs. Derartige Untersuchungen liefern wichtige Informationen über den Tumor, seine Größe, den Grad der Ausbreitung und die histologische Typisierung, die für die Planung der optimalen Behandlungsstrategie von entscheidender Bedeutung sind.
Eine präzise und frühzeitige Diagnosestellung ist von großer Bedeutung, um die Behandlungsergebnisse zu verbessern und die Überlebenschancen der Patient:innen zu erhöhen. Die Klassifikation des Lungenkrebses nach histologischen und genetischen Merkmalen trägt dazu bei, individuell angepasste Therapieansätze zu entwickeln, die auf die spezifischen Eigenschaften des Tumors abzielen.
Nun verfügen wir über einen Überblick der wichtigsten Risikofaktoren, der Diagnostik und der Klassifikation von Lungenkrebs. Eine ganzheitliche Betrachtung dieser Aspekte ist entscheidend, um die Prävention, Früherkennung und Behandlung der Erkrankung weiter verbessern und die Prognose für Betroffene optimieren zu können.
Quellen
Krebsinformationsdienst, D.K. (2023) Lungenkrebs (Bronchialkarzinom), Lungenkrebs: Symptome, Prognose, Therapie. URL: https://www.krebsinformationsdienst.de/tumorarten/lungenkrebs/index.php [16.06.2023]
Schweregrad (o.D) Lungenkrebs. URL: https://www.lungenkrebs-verstehen.de/lungenkrebs-verstehen/schweregrade [16.06.2023]
Onko internetportal (2018) Onko Internetportal. URL: https://www.krebsgesellschaft.de/onko-internetportal/basis-informationen-krebs/krebsarten/definition/die-lunge-aufbau-und-funktion.html [16.06.2023]
Lungenkrebs (Bronchialkarzinom) (2022) Krebs. URL: https://www.krebsdaten.de/Krebs/DE/Content/Krebsarten/Lungenkrebs/lungenkrebs_node.html [16.06.2023]
Rainer Radtke (2023) Krebs – Todesfälle Weltweit nach Krebsart 2020, Statista. URL: https://de.statista.com/statistik/daten/studie/286584/umfrage/zahl-der-krebstodesfaelle-nach-krebsart-weltweit/ [16.06.2023]
Hinweis
Die in diesem Artikel bereitgestellten Informationen dienen ausschließlich der allgemeinen Information und stellen keine medizinische Beratung dar. Obwohl wir uns bemühen, genaue und aktuelle Informationen zur Verfügung zu stellen, übernehmen wir keine Haftung für jegliche Fehler oder Auslassungen in diesem Artikel oder für Handlungen, die aufgrund dieser Informationen getroffen werden. Wir empfehlen, sich immer von einem qualifizierten Arzt oder Pflegepersonal beraten zu lassen und jegliche Entscheidungen bezüglich der Gesundheit oder Pflegebedürfnisse einer Person nur auf Grundlage einer individuellen Beratung und Diagnose zu treffen.